糖尿病になる仕組みは、インスリン作用の低下や分泌不足による慢性的な高血糖が原因です。
この記事では、血糖値を調整するインスリンの働きやその仕組み、生活習慣との関係などについて詳しく解説します。
厚生労働省の2023年の調査では、男性16.8%、女性8.9%に糖尿病が強く疑われるとされています。
病気の仕組みを理解して不安を解消し、予防や治療に対する気持ちを高めましょう。
- インスリンというホルモンが働かなくなるのが糖尿病
- インスリンは唯一の血糖値を下げるホルモン
- 1型糖尿病と2型糖尿病は原因や進行の速さ、治療方法が明確に異なる
- 糖尿病の初期症状はごく日常的な変化
糖尿病予備軍の人や健康診断で血糖値が高いと指摘された人、そのご家族はぜひ最後までご覧ください。
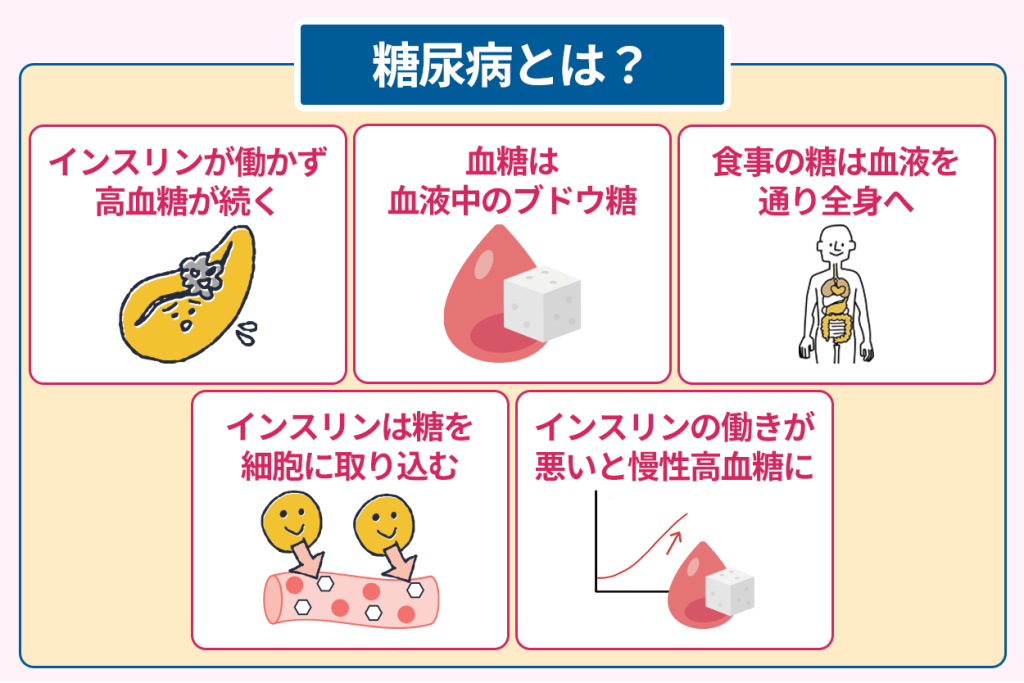
糖尿病はインスリンが働かずに高血糖が続く病気である

血糖とは血液中に含まれているブドウ糖のことで、私たちの生命活動に欠かせないエネルギー源となっています。
食事で摂取した炭水化物は消化されてブドウ糖となり、小腸から吸収されて血管を通り、全身の臓器や細胞へ運ばれます。
インスリンは膵臓から分泌され、血液中のブドウ糖を身体中の細胞に取り込ませる役割を担っているホルモンです。
食後に血糖値が上がるとインスリンが分泌され、細胞がブドウ糖を取り込んで血糖値を下げます。
この効きが悪い状態はインスリン抵抗性と呼ばれ、インスリン自体は分泌されていても身体の反応が鈍い状態です。
さらにインスリンの分泌が追いつかなくなるインスリン分泌低下も加わると、高血糖状態が慢性化し糖尿病へと進みます。
参照元:糖尿病とは-糖尿病情報センター
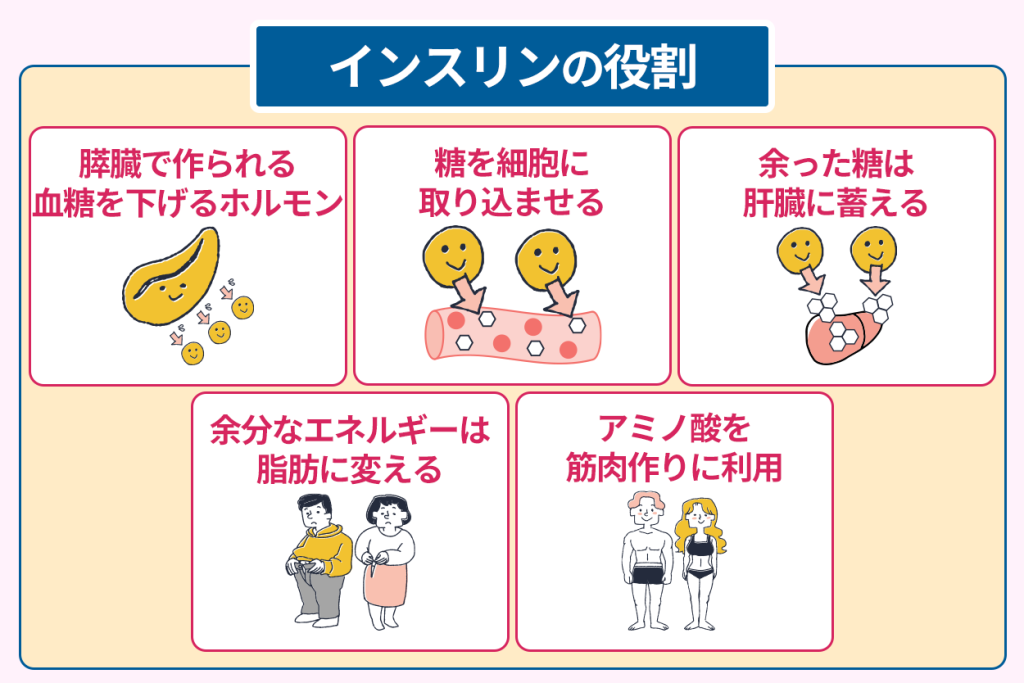
膵臓で作られるインスリンは重要な役割を持つ
インスリンは、膵臓のランゲルハンス島と呼ばれる場所にあるβ細胞で作られる大切なホルモンです。
食事のあと体内のブドウ糖が増えると、膵臓はインスリンを分泌します。
インスリンは、筋肉や脂肪組織にある細胞の表面にGLUT4という糖を取り込むためのタンパク質を出現させます。
加えて、肝臓では余ったブドウ糖をグリコーゲンという形態に変えて蓄えさせます。
そして同時に新しい糖を作り出す肝臓の働きを抑え、血糖値の急激な上昇を防ぎます。
さらにインスリンは、脂肪とタンパク質の調整にも役割があるのです。
身体のエネルギーを使い切れずに余っていると、インスリンがその余剰を脂肪にして脂肪細胞に蓄えさせます。
同時に、脂肪が分解されて血中に放出されるのを抑えます。
アミノ酸とインスリンが同時に血液中に豊富にある時は、インスリンがアミノ酸の取り込みを促進するのです。
これにより、アミノ酸を利用して筋肉などの身体を作るタンパク質の合成を助けます。
インスリンは脂肪の保存と筋肉作りにも、バランス良く関わっているのです。
これらの働きを通じて、インスリンは唯一の血糖値を下げるホルモンとして、身体がエネルギーをうまく蓄えたり使ったりできるようサポートします。
しかしインスリンの分泌が弱まったり作用が悪くなったりすると、血液中のブドウ糖が体内に取り込まれず、血糖値が正常な範囲に戻りません。
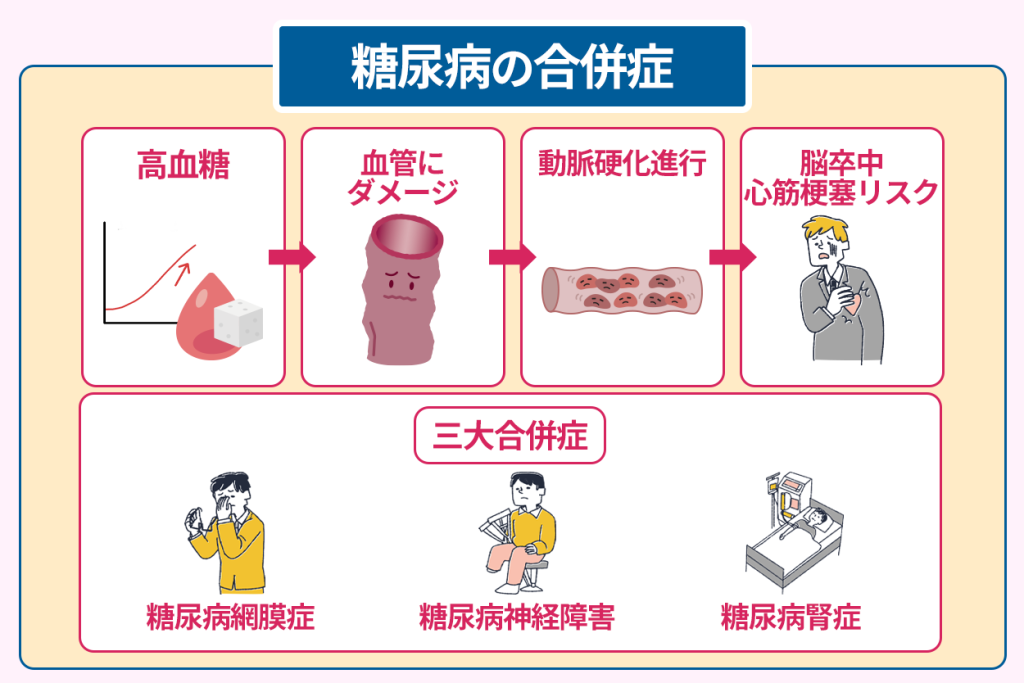
その結果、血管や臓器に負担がかかり引き起こされるのが下記の三大合併症です。
- 糖尿病網膜症
- 糖尿病神経障害
- 糖尿病腎症
高血糖が続くと、血管壁にダメージを与えて炎症を引き起こします。
これにより、悪玉コレステロールなどが血管壁に蓄積して動脈硬化が進行します。
動脈硬化が進むと、血管が狭くなったり硬くなったりして血流が悪化するのです。
目の血管の血流が悪くなると網膜症となり、視力が低下して最終的には失明に至る事例もあります。
神経を養う血管が傷つくと神経自体にもダメージが加わり、手足の痺れや感覚の鈍さが現れ神経障害が起こります。
神経障害は進行すると、足の傷に気づかずに放置してしまい、壊疽を引き起こす場合もあるのです。
腎臓には、血液をろ過して老廃物を尿として排出する役割があります。
腎臓のろ過機能を担う細い血管が傷つくと、老廃物や余分な水分が体内に溜まります。
腎症は、むくみや高血圧、進行すると腎不全に至る病気です。
さらに、動脈硬化が進行して脳卒中や心筋梗塞のリスクが高まり、命に関わる重大な事態へ繋がります。
参照元:糖尿病について-大阪市
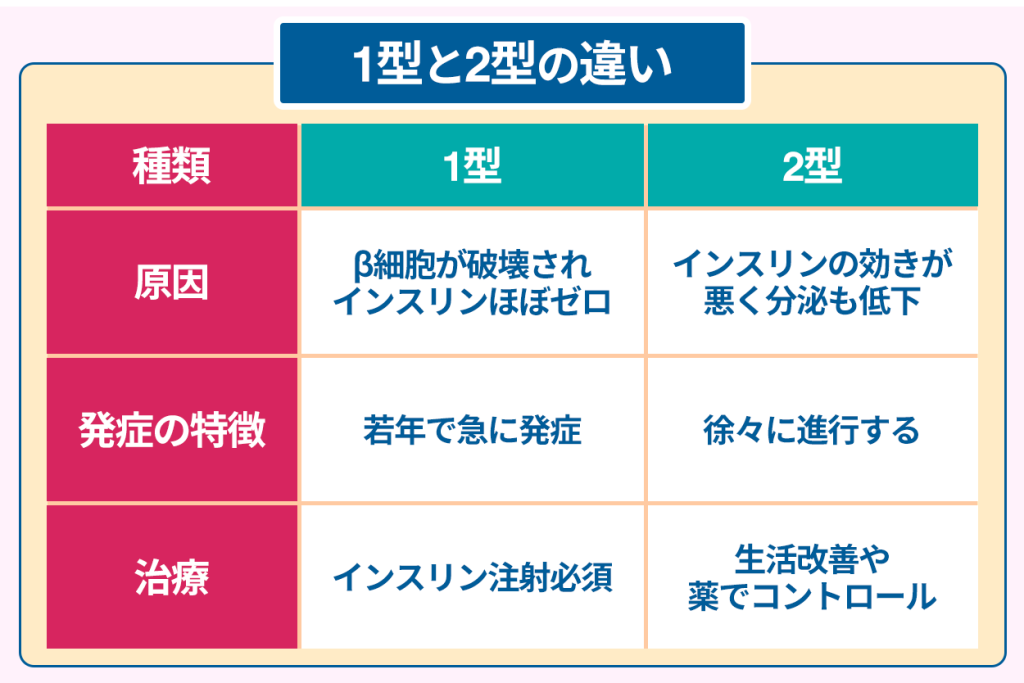
糖尿病には明確に異なる二つの種類がある

糖尿病は主に1型と2型に分けられますが、それぞれ発症の原因や仕組みに違いがあります。
初めに、1型糖尿病は自己免疫によって膵臓のβ細胞が破壊されてインスリンが分泌できなくなり発症します。
これは遺伝的な素因にウイルス感染などの環境要因が加わっての発症が多く、若年層の急激な発症が特徴です。
一方、2型糖尿病はインスリンの効きが悪くなるインスリン抵抗性とインスリンの分泌能力の低下が複雑に絡まって発症します。
遺伝的要因に加えて肥満や運動不足、食生活などの生活習慣が関与して徐々に進行するのが特徴です。
他にも、1型糖尿病はインスリン分泌が著しく低下するため、発症するとすぐにインスリン補充療法が必要となります。
一方、2型糖尿病では生活習慣の改善から始まり、状況に応じて経口薬やインスリン療法が行われます。
さらに1型は症状が急激に現れる傾向があり、重症化のリスクが高いのに対し、2型は初期症状が目立たずに長く放置されてしまう点も注目すべき要素です。
このように、1型と2型では発症の原因や進行の速さ、治療方法が明確に異なります。
両者の違いを正しく理解するのは、適切な対応をとる上でとても大切です。
2型糖尿病は生活習慣との深い関わりを持つ
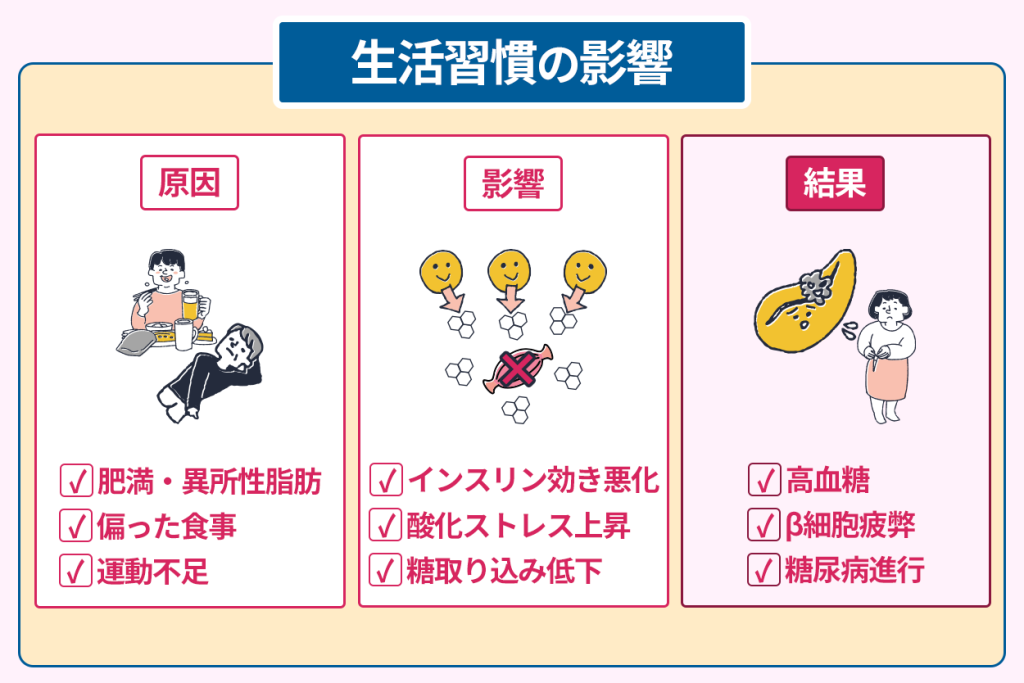
多くの人が発症する2型糖尿病は、肥満や運動不足、偏った食事などの生活習慣が深く関係しています。
この異所性脂肪は、インスリンからの信号を邪魔する物質を生み出し、その結果インスリンの作用が弱くなります。
さらに脂肪により肥大化した細胞やそこに集まった免疫細胞が出す物質により、身体全体に弱い炎症を起こしてインスリンからの信号の伝達を妨げます。
肥満による余分な脂肪は、結果としてインスリン抵抗性を引き起こすのです。
加えて、偏った食事により脂肪や糖をたくさん取り過ぎると、細胞内のエネルギー工場であるミトコンドリアに負担がかかります。
過剰となったエネルギーにより、酸化ストレスが強まります。
インスリンからの伝達に影響を与え、インスリンの分泌を悪くするのも、この酸化ストレスです。
さらに細胞内に過剰なエネルギーがたまると、インスリンによるグルコースの取り込みが減り、インスリン抵抗性を引き起こします。
最後に運動不足は、筋肉の使用量が低下しブドウ糖を取り込む機能を低下させるのです。
運動すると、インスリンに頼らずに血糖値は下がります。
従って、運動はインスリンなしでも血糖値調整に役立ち、インスリンの効果も高めます。
反対に、運動不足はインスリン抵抗性を導くのです。
これらの生活習慣の乱れによってインスリン抵抗性が長期間続くと、インスリンの過剰分泌も長期化します。
その結果、膵臓のβ細胞が疲弊して、インスリンの分泌低下を引き起こします。
参照元:Adipose tissue and insulin resistance in obese-ScienceDirect
糖尿病リスクも!異所性脂肪の特徴と内臓脂肪・皮下脂肪との違い-MedicalNote
食事と運動の工夫によって糖尿病の進行を食い止める

糖尿病の進行を食い止めるために、食事と運動をバランス良く取り入れるのが重要です。
始めに食事面では、栄養バランスを整え、血糖値の急上昇を抑える工夫が基本になります。
主食主菜副菜がそろった定食スタイルを心がけ、食物繊維を豊富に含む食品を取り入れてください。
さらに食べる順番は食物繊維からたんぱく質、最後に炭水化物を食べると血糖値の上昇を緩やかにする効果があります。
無理なカロリー制限や特定食品だけに頼る方法は長続きせず、栄養バランスも崩れます。
自分の生活に合った食習慣を続けられるように、工夫しましょう。
次に、有酸素運動を1日20~40分を目安に、週3回程度実施してください。
- 散歩
- 水泳
- 自転車 など
これに週2〜3回程度の筋力トレーニングを組み合わせると、より効果が高まります。
運動は楽しく、無理なく、続けられるのが継続のカギです。
通勤時に一駅手前で降りて歩く、家事や買い物をながら運動にするなど、生活の中に取り入れて習慣化する工夫が有効になります。
食事と運動をバランス良く継続すると、糖尿病の進行を根本から食い止められます。
参照元:糖尿病を改善するための運動-厚生労働省,健康日本21アクション支援システム
「健康づくりのための身体活動・運動ガイド2023」情報シート-厚生労働省,健康日本21アクション支援システム
糖尿病のサインを見逃さずに早期発見に繋げる
2型糖尿病は初期に自覚症状がほとんどない静かな病気で、気づかないうちに進行してしまいます。
血糖値が高くなると、その余分な糖は腎臓で処理しきれずに尿に混ざって排出されます。
尿量が増えて、身体は大量の水分を失うのです。
そのため、脱水を防ごうと口が乾くようになり、自然に水を欲する状態になります。
トイレの回数や尿量が増えるのも、よく見られる初期のサインです。
こうした変化は、少しの気遣いで見つけられる重要なヒントになります。
こうした自覚症状を待つだけでなく、定期的な健康診断は糖尿病の早期発見に繋がる大切な手段です。
さらに、国立循環器病研究センターの研究結果では健康診断を3年以上受けていない人は、毎年受診している人に比べて2型糖尿病のリスクが高いと報告されています。
これは、検査の習慣が病気の予防に直結していると示しているのです。
このように、糖尿病の初期症状は喉の渇きやトイレが近いといった、ごく日常的な変化として現れます。
それを見逃さず、加えて健康診断で血糖値や尿の状態を定期的に確認すると、早めの発見と対策に繋がります。
気になるサインがあれば、ぜひ早めに医療機関で相談してみてください。
参照元:我が国の国民健康保険加入者の定期健診受診と糖尿病および透析リスクに関する新たな研究知見-国立循環器病研究センター
病気の仕組みを理解し健康的な未来を手に入れる

糖尿病は、血糖値を調整するインスリンの働きが低下し、血液中のブドウ糖が細胞に取り込まれずに高血糖が慢性化する病気です。
インスリン抵抗性の進行や分泌低下によりこの仕組みが崩れ、血管や神経に負担がかかり、三大合併症を引き起こします。
症状の進行がゆっくりで自覚まで時間がかかるため、早期発見と生活習慣改善が非常に重要です。
早期発見には、定期的な健康診断の受診が欠かせません。
血糖値やHbA1c、尿糖などの糖尿病リスクを測る項目が含まれており、症状が現れていなくても異常を発見できます。
自治体ごとにやり方が少し異なるため、お住まいの市区町村や加入の保険者の案内をチェックしてみてください。
定期検診は、自分の健康を守る最前線の防衛線です。
今日という一歩が、健康な未来への扉を開きます。
あなたの行動が、明日を変える力になります。










